2.1 Caries Dental
DEFINICIÓN
Proceso infeccioso, continuo, lento e irreversible que mediante un mecanismo químico-biológico desintegra los tejidos duros del diente. La caries primaria se refiere a lesiones en las superficies dentales naturales e intactas, y la secundaria o recurrente a aquellas que se desarrollan adyacentes a una obturación o restauración.
G. V. Black, bajo el modelo quirúrgico de la odontología restauradora clásica, lo catalogó en cinco clases de acuerdo al diseño cavitario predeterminado. Existen otras clasificaciones que toman en consideración diferentes aspectos: 1) cavitada o no cavitada, 2) activas e inactivas (detenidas), 3) limitada a esmalte, de la dentina o del cemento y 4) en fosas/fisuras, área proximal y área gingival.
PATOGÉNESIS
La iniciación y desarrollo está vinculado a la presencia de abundantes microorganismo, algunos son retenidos por mecanismos específicos de adherencia, particularmente sobre la superficie dental. En contacto con determinados nutrientes, estos microorganismos se relacionan con la película adquirida a través de una matriz de polisacáridos y conforman un sistema donde crecen, maduran, se multiplican y se generan ácidos como producto del metabolismo de los hidratos de carbono, lo que produce el inicio de la caries dental.
Los Streptococcus Mutans y Streptococcus Sanguis se asocian con la microbiota inicial de la caries. Los lactobacilos tienen poca afinidad por las superficies dentarias y no son implicados en el comienzo de la caries de esmalte, pero sí en el desarrollo en la dentina. Actúan como invasores secundarios que aprovechan las condiciones ácidas y la retentividad existente en la lesión cariosa.
ASPECTO CLÍNICO
Cuando se produce una pérdida acumulativa de mineral del diente; inicialmente podremos observar lesiones opacas blancas. La mayor porosidad del esmalte permitirá a algunos alimentos filtrarse y la lesión blanca puede cambiar a color a marrón e incluso casi negro.
Una vez que hay interrupción de la continuidad del tejido del esmalte se podría observar cavitación. Puede ir desde una mínima afectación de la dentina, donde el esmalte puede verse opaco o con coloración grisácea, hasta franca cavitación con exposición de la dentina en lesiones más avanzadas.
DIAGNÓSTICO
Preparación bucal
Antes de iniciar la revisión bucal del sujeto, todas las superficies de los dientes deben estar limpias de restos de comida y placa dentobacteriana ,ya que pueden impedir la examinación de las superficies.
Posteriormente con la ayuda de la sonda de la OMS terminada en bola de 0.5mm se verifica las superficies de todos los órganos dentarios, en este caso se desliza suavemente sin ninguna necesidad de realizar demasiada presión sobre la superficie del órgano dentario.
Para la detección del estado del tejido dentario, se ha propuesto al ICDAS (Sistema Internacional para la Identificación y Valoración de Caries Dental), el cual se divide en las siguientes categorías.
Criterios ICDAS II para la detección de caries en esmalte y dentina
| ICDAS II | UMBRAL VISUAL |
|---|---|
| 0 | Sano. |
| 1 | Primer cambio visual en el esmalte. Manchas blancas/ marrón en esmalte seco. Cuando la superficie dental se observa húmeda y no hay evidencia de ningún cambio en el color atribuible a la actividad de caries, pero al tiempo de secado con aire (aproximadamente 5 segundos) la opacidad cariosa o alteración del color (lesión blanco o marrón) se ve que no es consistente con la apariencia clínica del esmalte sano. |
| 2 | Cambios visuales distintos en el esmalte. Manchas blancas/ marrón en esmalte húmedo. El diente debe considerarse húmedo. Cuando está húmedo la opacidad cariosa (lesión de mancha blanca) y/o marrón, es más amplia y no es coherente con la visión clínica del esmalte sano (La lesión todavía debe ser más visible cuando se seca). |
| 3 | Lesión en el esmalte por caries sin dentina visible. Microcavidad en esmalte < 0.5mm. El diente cuando se observa húmedo podría tener una clara opacidad de caries y/o cambio de color marrón. La caries es más amplia en la foseta/fisura que no es consistente con la apariencia clínica del esmalte sano. Para confirmar la evaluación visual, se utiliza la sonda OMS a través de la superficie del diente para confirmar la presencia de una cavidad aparentemente confinada al esmalte. Esto se consigue deslizando suavemente el extremo de la sonda a lo largo de la foseta/fisura sospechosa y se detecta una discontinuidad limitada si la punta de la sonda cae en la superficie de la cavidad del esmalte. |
| 4 | Sombra oscura de dentina vista a través del esmalte húmedo con o sin microcavidad. Esta lesión aparece como una sombra en la dentina visible a través de una superficie de esmalte aparentemente intacto que puede o no puede mostrar signos de pérdida de continuidad de la superficie que no muestra la dentina. La aparición de la sombra se ve fácilmente cuando el diente está húmedo. La zona oscura es una sombra intrínseca que puede aparecer como gris, azul o marrón. |
| 5 | Cavidad distintiva con dentina visible. Presencia de cavitación en el esmalte exponiendo a la dentina menor al 50% de la superficie dental. El diente húmedo podría presentar oscurecimiento de la dentina visible. Se observa la pérdida de estructura dental a la entrada o dentro de la foseta o fisura. Hay evidencia visual de desmineralización [Color marrón o marrón oscuro] a la entrada o dentro de las fosetas y fisuras. La sonda de la OMS se puede utilizar para confirmar la presencia de una cavidad en la dentina. (En dentina muy profunda la sonda OMS no debe ser usada). |
| 6 | Superficie con cavidad extensa y dentina visible con más del 50% perdida de la estructura dental. La cavidad es más amplia y profunda y la dentina es claramente visible en la base y las paredes, posiblemente llega a la pulpa. |
Códigos para la detección y clasificación de las lesiones de caries en las superficies radiculares.
Código E
Si la superficie de la raíz no se puede visualizar directamente, entonces la superficie será excluida. Las superficies cubiertas en su totalidad por cálculo pueden ser excluidas o preferiblemente, el cálculo puede ser removido antes de determinar el estado de la superficie. La eliminación del cálculo se recomienda para los ensayos clínicos y estudios longitudinales.
Código 0
La superficie radicular no presenta ninguna coloración inusual que la distingue de las áreas que rodean la raíz o al lado no se observa un defecto de la superficie, ya sea en la unión cemento-esmalte o totalmente en la superficie de la raíz. Estas condiciones generalmente ocurren en la superficie facial y suelen ser lisas, brillantes y duras.
Código 1
Existe una zona claramente delimitada en la superficie de la raíz o en la unión cemento-esmalte que está descolorida (marrón oscuro, negro), pero no hay cavitación presente.
Código 2
Existe una zona claramente delimitada en la superficie de la raíz o en la unión cemento-esmalte que está descolorida (marrón oscuro, negro) y hay cavitación (pérdida del contorno anatómico ≥ 0.5 mm) presentes.
Diagnóstico diferencial: Cuando se realiza un diagnóstico de caries, se debe tener en cuenta que todas las opacidades reflejan una disminución del contenido mineral en el esmalte, pero pueden ser causadas por diferentes mecanismos, ya sea durante la formación del esmalte o después de su erupción. Para el caso de opacidades, es importante tomar en consideración el diagnóstico diferencial con fluorosis e hipomineralización incisivo-molar. También cuando se trate de pérdida de tejido es importante, además de considerar lesiones avanzadas de estos dos últimos trastornos, incluir el diagnóstico diferencial con cualquier tipo de desgaste dental (desgaste erosivo, abrasión y atrición).
TRATAMIENTO
Desde el punto de vista de la prevención en los diferentes niveles (primaria, secundaria y terciaria) es importante considerar los factores indicativos de un mayor riesgo para el individuo o grupo de personas: físicos, biológicos, ambientales, hábitos alimenticios, conductuales, y del cuidado de la salud bucal. Se sabe que la restricción rigurosa de consumo de hidratos de carbono (azucares de la dieta) en general disminuye en forma considerable la actividad cariosa y el número de lactobacilos presentes en la saliva.
El manejo de la lesión, dependerá si esta es no cavitada o cavitada. En el primer caso es posible considerar la aplicación de distintos agentes remineralizantes (ej. Fluoruros). En el segundo caso (lesiones cavitadas), será necesaria la remoción del tejido cariado y la restauración del tejido perdido; dependiendo de la severidad de la pérdida de tejido dental, esta podrá ir desde un manejo mínimamente invasivo hasta restauraciones indirectas para reestablecer la función del órgano dentario.
FOTOGRAFÍAS O ESQUEMAS
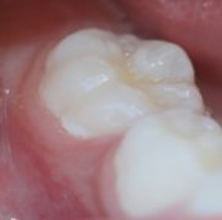 Figura 1. Mancha blanca a lo largo de margen mesial del molar inferior. Fuente: Dr. Álvaro García Pérez.
Figura 1. Mancha blanca a lo largo de margen mesial del molar inferior. Fuente: Dr. Álvaro García Pérez.
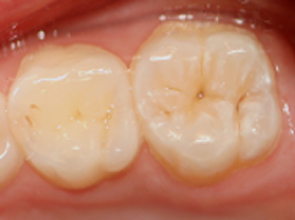 Figura 2. En el primer molar superior permanente se observan pequeñas microcavidades sin dentina visible que abarcan fosetas y fisuras. Fuente: Dr. Álvaro García Pérez.
Figura 2. En el primer molar superior permanente se observan pequeñas microcavidades sin dentina visible que abarcan fosetas y fisuras. Fuente: Dr. Álvaro García Pérez.
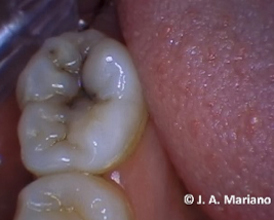 Figura 3. Caries en la superficie oclusal (Segundo molar), ICDAS 3 en la superficie ocluso/mesial y ICDAS 4 en ocluso/distal. Fuente: José Antonio Mariano Hernández.
Figura 3. Caries en la superficie oclusal (Segundo molar), ICDAS 3 en la superficie ocluso/mesial y ICDAS 4 en ocluso/distal. Fuente: José Antonio Mariano Hernández.
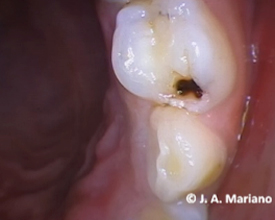 Figura 4. Caries en la superficie mesial y oclusal se puede observar un ICDAS 5 en ambas superficies, además se presenta una marcha marrón en la cavidad. Fuente: José Antonio Mariano Hernández.
Figura 4. Caries en la superficie mesial y oclusal se puede observar un ICDAS 5 en ambas superficies, además se presenta una marcha marrón en la cavidad. Fuente: José Antonio Mariano Hernández.
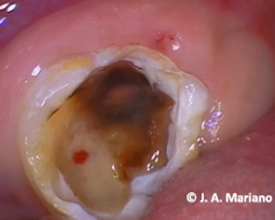 Figura 5. Lesión cariosa extensa con más del 50% de la superficie dañada, mancha marrón/café en casi toda la cavidad. Fuente: José Antonio Mariano Hernández.
Figura 5. Lesión cariosa extensa con más del 50% de la superficie dañada, mancha marrón/café en casi toda la cavidad. Fuente: José Antonio Mariano Hernández.
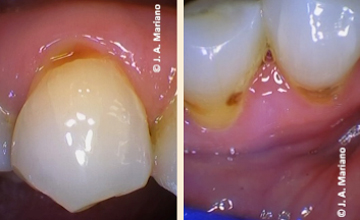 Figura 6. Lesión cariosa en premolares en forma de banda siguiendo el margen cervical, presentan cambio de color café/marrón además de la perdida de la estructura. Fuente: José Antonio Mariano Hernández.
Figura 6. Lesión cariosa en premolares en forma de banda siguiendo el margen cervical, presentan cambio de color café/marrón además de la perdida de la estructura. Fuente: José Antonio Mariano Hernández.
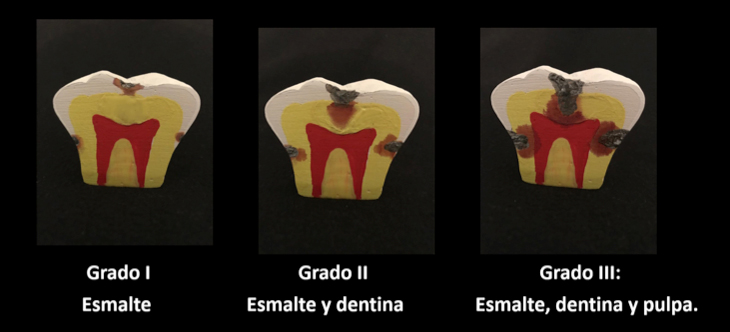 Figura 7. Grado de las lesiones cariosas de acuerdo con el tejido dental involucrado. Fuente: José Antonio Mariano Hernández.
Figura 7. Grado de las lesiones cariosas de acuerdo con el tejido dental involucrado. Fuente: José Antonio Mariano Hernández.